Объем гематомы головного мозга формула
Содержание статьи
иагностика стадии внутричерепного кровоизлияния по КТ, МРТ
Диагностика стадии внутричерепного кровоизлияния по КТ, МРТа) Терминология: 1. Сокращения: • Внутримозговая гематома (ВМГ) 2. Синонимы: • Внутрипаренхиматозное кровоизлияние б) Визуализация: 1. Общие характеристики стадии внутричерепного кровоизлияния: • Лучший диагностический критерий: о Гиперденсное (50-70 HU) объемное образование на КТ; перифокальный отек развивается в течение первых нескольких дней о Созревание гематомы в центре (в ядре) происходит более медленно, чем на периферии о МРТ: стадирование внутричерепного кровоизлияния основано на характеристиках сигнала на Т1- и Т2-ВИ о МРТ также чувствительна, как и КТ в острейшей стадии и более чувствительна в подострой и хронической • Локализация: о Супратенториальная > инфратенториальная локализация • Размеры: о От почти микроскопических до очень больших; одиночные >> множественные • Морфология: о Овоидная форма; большие гематомы имеют более неправильную форму и гетерогенную плотность
(б) Бесконтрастная КТ, аксиальный срез: у пациента с артериальной гипертензией в мозжечке определяется гиперденсное объемное образование, представляющее собой кровоизлияние, с минимальным перифокальным отеком. 2. КТ определение стадии внутричерепного кровоизлияния: • Бесконтрастная КТ: о Острейшая и острая стадия: гиперденсное объемное образование (0-3 дня): — Непосредственно после появления симптомов: гетерогенная плотность — 40-60 HU — Увеличение КТ-плотности до 60-80 HU в течение первых нескольких часов обусловлено формированием тромба и его ретракцией — Созревание тромба может обусловливать увеличение плотности ядра гематомы до 80-100 HU — Изоденсность при Hb < 8-10 (гемофилия, почечная недостаточность) — Граница раздела жидкость-жидкость визуализируется в больших гематомах, главным образом у пациентов с коагулопатией или подвергающихся антикоагулянтной терапии — Ранее появление легкого отека и масс-эффекта (< 3 часов) — Симптом «водоворота»: внемозговое скопление крови в виде гиперденсного тромба и меньшей в размерах гиподенсной области, имеющей вид водоворота (предполагает активное кровотечение) о Подострая стадия: 3-10 дней: — Продолжающееся снижение плотности (11,5 HU/день) — Пик выраженности отека — на 5-й день — Гематома становится изоденсной в течение 1-4 недель в зависимости от исходного размера о Хроническая стадия: > 10 дней: — Остаточные явления: ↓ гиподенсные очаги (37%), отсутствие видимых изменений (27%), щелевидный дефект мозгового вещества (25%), Са++ (10%) • КТ с контрастированием: о Активное кровотечение: истечение контраста; КТ ангиографический симптом пятна о Подострая-хроническая стадия: периферийное контрастирование по типу ободка (от трех дней до одного месяца) о Хроническая стадия: исчезновение контрастирования (2-6 месяцев) 3. МРТ определение стадии внутричерепного кровоизлияния: • Т1-ВИ: о Острейшая стадия (< 24 часов): сигнал от изоинтенсивного до слабо гипоинтенсивного о Острая стадия (1-Здней): сигнал от изоинтенсивного до слабогипоинтенсивного о Ранняя подострая стадия (3-7 дней): ↑ сигнала по периферии, изоинтенсивный сигнал в центре о Поздняя подострая/ранняя хроническая стадия (1-2 недели/4 недели): диффузное ↑ сигнала о Поздняя хроническая стадия (> 1 месяца): сигнал от изо- до гипоинтенсивного • Т2-ВИ: о Острейшая стадия: гиперинтенсивный сигнал, возможно наличие тонкого гипоинтенсивного ободка, гиперинтенсивный перифокальный отек о Острая стадия: явно гипоинтенсивный сигнал, увеличение отека о Ранняя подострая стадия: ↓ гипоинтенсивности сигнала, ↑ отека о Поздняя подострая/ранняя хроническая стадия: прогрессирующее усиление сигнала от центральных отделов, гипоинтенсивный сигнал от периферических отделов гематомы о Поздняя хроническая стадия: гипоинтенсивный ободок или щель, отсутствие отека • FLAIR: о Характеристики сигнала идентичны Т2-ВИ: — Возможна визуализация субарахноидального распространения кровоизлияния • Т2*GRE: о Острейшая стадия: обычно гипоинтенсивный край; обеспечивает дифференцировку кровоизлияния от других объемных образований о Острая стадия: выраженная диффузная гипоинтенсивность сигнала о Ранняя подострая стадия: гипоинтенсивный сигнал (>Т2-ВИ и FLAIR) о Поздняя подострая/ранняя хроническая стадия: увеличение ободка низкого сигнала о Поздняя хроническая стадия: очаг или щелевидный участок стойкого выраженного снижения сигнала, обусловленного отложением гемосидерина в участке глиоза • ДВИ: о Сигнал на ДВИ сильно зависит от сигнала на Т2-ВИ (эффекты Т2 «просвечивания» и Т2 «затемнения») о При ЦСА отмечается ограничение диффузии в ядре гематомы в острейшую, острую и раннюю подострую стадии • Постконтрастные Т1-ВИ: о Периферийное контрастирование может развиваться в течение нескольких дней и сохраняться в течение нескольких месяцев • SWI (изображения, взвешенные по магнитной восприимчивости): о ↑ чувствительна к микроскопическим кровоизлияниям, чем GRE 4. Рекомендации по визуализации: • Лучший инструмент визуализации: о Первичная диагностика: бесконтрастная КТ или МРТ о Стадирование/исследование в динамике: МРТ, МР-ангиография/МР-венография или КТ-ангиографи/КТ-венография о Ангиография при отсутствии выявленной причины
(б) MPT, SWI, аксиальный срез: гипоинтенсивное кровоизлияние ЕЯ и другие множественные очаги магнитной восприимчивости (вследствие отложения гемосидерина), свидетельствующие о давних кровоизлияниях вследствие артериальной гипертензии. (б) МРТ, Т2-ВИ, аксиальный срез: гетерогенный гиперинтенсивный сигнал от участка гематомы в острейшей стадии, а также гипоинтенсивный сигнал от участка гематомы в острой/ранней подострой стадии Кровоизлияние в поздней подострой стадии имеет гиперинтенсивный на Т1 — и Т2-ВИ сигнал. (б) МРТ, карта ИКД, аксиальный срез: сигнал на ДВИ в большей степени определяется Т2 эффектами. Только гематома в острой/ранней подострой стадии имеет гипоинтенсивный на карте ИКД сигнал, в то время как повышение диффузии отмечается в кровоизлиянии в поздней подострой стадии, локализующимся в правой височной доле. в) Дифференциальная диагностика внутричерепного кровоизлияния: 1. Жиросодержащие образования: • Липома, дермоидная киста • Имитируют подострую ВМГ (↑ Т1-ВИ, ↑ Т2-ВИ) • Артефакт химического сдвига, отсутствие отека, потеря интенсивности сигнала на последовательности с подавлением сигнала от жира помогают подтвердить диагноз 2. Кальцифицированные поражения: • Бляшка в твердой мозговой оболочке, тромбированная аневризма, менингиома • Гипоинтенсивный сигнал на Т2-ВИ и GRE, вариабельный на Т1-ВИ 3. Скопления белоксодержащей жидкости: • Умеренно гиперинтенсивный сигнал на Т1-ВИ, гипоинтенсивный на Т2-ВИ • Коллоидная киста, киста кармана Ратке, краниофарингиома г) Патология: 1. Общие характеристики стадии внутричерепного кровоизлияния: • Этиология о Очень часто: артериальная гипертензия (АГ), церебральная амилоидная ангиопатия, травма, геморрагические сосудистые мальформации о Часто: инфаркт с реперфузией, коагулопатия, гематологические нарушения, злоупотребление наркотическими средствами, опухоли (глиома, метастазы) о Менее часто: тромбоз синусов твердой мозговой оболочки, эклампсия, эндокардит с септической эмболией, грибковая инфекция (аспергиллез, мукоромикоз), энцефалит • Генетика: о ВЧГ может возникать спорадически или входить в состав семейных синдромов (семейная ЦАА, семейные кавернозные мальформации) • Ассоциированные аномалии: о Вазогенный отек формируется быстро, пик его выраженность пятый день о Возможно вскрытие гематомы в желудочки/субарахноидальное пространство 2. Стадирование и классификация стадии внутричерепного кровоизлияния: • Согласованное определение стадий эволюции гематомы на МРТ отсутствует: о Острейшая стадия: < 24 часов; острая стадия — 1 -3 дня; ранняя подострая стадия — 3-7 дней; поздняя подострая стадия — 1-2 недели; хроническая стадия — > 1 месяца 3. Макроскопические и хирургические особенности: • Острая — ранняя подострая стадии: заполненная кровью полость, окруженная вазогенным отеком, воспалением • Ранняя подострая-ранняя хроническая стадии: организованный тромб, васкуляризованная капсула • Поздняя хроническая стадия: гемосидериновый рубец с глиозом 4. Микроскопия: • Непосредственно после начала кровоизлияния: о Жидкая гематома с высоким содержанием воды; 95-98% окси-Hb • Острейшая стадия: о Эритроциты содержат диамагнитный окси-НЬ о Высокое содержание воды (↑ сигнал на Т2-ВИ и ↓ на Т1-ВИ) о Начальное появление вазогенного отека по периферии • Острая стадия: о Деокси-Hb в интактных эритроцитах: — Парамагнитный деокси-Hb с четырьмя неспаренными электронами в интактных эритроцитах обусловливает градиент поля по обе стороны от клеточной мембраны → ↓ сигнала на Т2-ВИ и GRE — Недоступность парамагнитного центра Hgb для молекул воды → отсутствие укорочения Т1 о Выраженный отек • Ранняя подострая стадия: о Окислениется деокси-Hb в интактных эритроцитах до парамагнитного мет-Hb, имеющего 5 неспаренных электронов: — Индуцированный восприимчивостью градиент по обе стороны от клеточной мембраны → гипоинтенсивный на Т2-ВИ и GRE сигнал о Начало формирования мет-Hb от периферии гематомы к центру → изначальная визуализация гиперинтенсивного сигнала на Т1-ВИ по краям гематомы • Поздняя подострая — ранняя хроническая стадия: о Лизис эритроцитов → высвобождение мет-Hb в межклеточное пространство → потеря градиента по обе стороны от мембраны эритроцита: — Потеря магнитной неоднородности и повышение содержания воды → ↑ интенсивности сигнала на Т2-ВИ и FLAIR о Стойкое диполь-дипольное взаимодействие → укорочение Т1 о Снижение отека и масс-эффекта • Хроническая стадия: о Поглощение макрофагами лизированных эритроцитов и тромба о Преобразование мет-Hb в ферритин и гемосидерин о Резидуальные кисты, щелевидные дефекты мозговой ткани с гемосидериновым рубцом сохраняются на неопределенный срок в областях с интактным гематоэнцефалическим барьером о Разрешение отека, воспалительных изменений д) Клиническая картина стадии внутричерепного кровоизлияния: 1. Проявления: • Наиболее частые признаки/симптомы: о АГ (90%), рвота (50%), i сознания (50%), головная боль (40%), судороги (10%) • Клинический профиль: о АГ, ↑ возраст являются наиболее важными факторами риска: о Увеличение доли ВМГ, ассоциированных с антикоагулянтной терапией 2. Демография: • Заболеваемость: о 30/100000 (США); 37/100000 (Европа) • Возраст: о Риск увеличивается с возрастом (средний возраст- 63 [США], 70 [Европа]) • Пол: о Мужчины < 65 лет имеют в 3,4 раза более высокий риск; > 65 лет: нет существенных гендерных различий • Этническая принадлежность: о Более высокий риск внутричерепных кровоизлияний отмечается у афро-американцев (риск в 3.8 раза выше) и латиноамериканцев (риск в 2,6 выше) по сравнению с кавказцами 3. Течение и прогноз: • Одно или более повторных кровоизлияний в 1/4 случаев: о Повторное кровоизлияние: повышенная смертность: — В 70% случаев смерть возникает при 2-м или 3-м внутричерепном кровоизлиянии • Прогноз зависит от размеров, начального уровня сознания и локализации гематомы: о Более высокая смертность отмечается при локализации кровоизлияния в структурах задней черепной ямки и долях больших полушарий, чем при глубоких кровоизлияниях с кровотечением о Расширение желудочковой системы: более высокий уровень смертности при долевом кровоизлиянии, но более низкий — при таламическом кровоизлиянии о Внутримозговая гематома (ВМГ) при терапии варфарином коррелирует с более высокой смертностью (в два раза больше после трех месяцев) • 20% независимых — после шести месяцев 4. Лечение: • Хирургическая эвакуация гематомы при необходимости е) Диагностическая памятка. Советы по интерпретации изображений: • МРТ является более чувствительным и более точным в стадировании ВЧГ методом • Большая зона окружающего вазогенного отека чаще наблюдается при новообразовании • Выраженная гетерогенность острой гематомы на КТ является предиктором роста гематомы в объеме и ↑ смертности • Симптом «водоворота», экстравазация контрастного вещества и контрастирование гематомы указывают на ее рост в объеме и высокую вероятность летального исхода • Граница раздела жидкость-жидкость: вопрос о наличии у пациента коагулопатии ж) Список литературы:
— Также рекомендуем «Спонтанное внутричерепное кровоизлияние на КТ, МРТ» Редактор: Искандер Милевски. Дата публикации: 13.3.2019 |
Источник
Внутримозговые гематомы: виды, симптомы, лечение и операции
Внутримозговой гематомой (ВМГ) называют скопление крови на ограниченном участке вещества мозга, произошедшее из-за нарушения целостности церебрального сосуда. Провоцируют патологическое состояние слабые или травмированные внутримозговые артерии или вены, которые, разорвавшись, стали испускать кровь во внутричерепное пространство. Полость ВМГ может быть заполнена жидкой или свернувшейся кровью, либо кровянистой субстанцией с примесью мозгового детрита (размозженных фрагментов тканей мозга).
Схематичное изображение большой гематомы.
Церебральные гематомы бывают единичными и множественными, односторонней и двусторонней локализации, острыми, подострыми и хроническими. В хроническую форму они переходят уже спустя 21 день после случившейся геморрагии. Триггерами патогенеза чаще выступают последствия артериальной гипертонии и атеросклероза (70%-80% случаев), аневризм и сосудистых мальформаций, механических интракраниальных повреждений вследствие ЧМТ.
Внутримозговые гематомы представляют серьезную угрозу здоровью и жизни пациента, поскольку структурообразующие ткани головного мозга в месте локализации очагов подвергаются сдавливанию, дислокации, отеку и некрозу. Без адекватной терапии патология может привести к грубейшим морфологическим и функциональным поражениям мозга, нередко необратимого характера. При ВМГ любого генеза риски инвалидности и смертности слишком высоки: инвалидизация затрагивает до 70% выживших пациентов, вероятность летального исхода составляет 25%-50%.
Классификация внутримозговых гематом
Внутримозговые гематомы в нейрохирургии и неврологии классифицируют по расположению и объемам. По расположению диагностируются следующие виды ВМГ:
- медиальные (10%) — размещены кнутри от внутренней капсулы, определяются в зоне таламуса и гипоталамуса с возможным распространением в средний мозг и желудочки ГМ;
- латеральные (самые частые, составляют порядка 50%-55% от всех гематом) — расположены кнаружи от внутренней капсулы, локализуются преимущественно в районе скорлупы, нередко распространяясь на уровень семиовальных центров и островковой доли;
- лобарные (15%)- сосредоточены под корой больших полушарий в субкортикальном белом веществе, обычно в пределах одной доли (затылочной, височной, лобной или теменной);
- мозжечковые (10%) — располагаются в области правой/левой гемисферы мозжечка или червеобразной структуры (при поражении червя нередко возникает прорыв гематомы с попаданием содержимого в 4 желудочек, что становится причиной развития окклюзионной гидроцефалии);
- внутристволовые (6%-9%) — образуются в стволе головного мозга, как правило, чаще такие гематомы поражают структуры варолиева моста по типу геморрагического пропитывания;
- смешанные — одновременно охватывают несколько внутримозговых анатомических структур (например, подкорковое белое вещество, базальные узлы основания конечного мозга и таламус), либо ВМГ сочетается с субдуральными видами гематом.
Важным диагностическим показателем, который сыграет предопределяющее значение в выборе лечебного алгоритма, — размер, или объем образовавшейся гематомы. По объему различают следующие типы внутримозговых гематом:
- малые — менее 40 см³;
- средние — 40-60 см³;
- большие — 60-80 см³;
- гигантские — более 80 см³.
Вторичные осложнения в виде возрастающей компрессии, деформации, отекания и смещения мозга могут происходить при кровяных сгустках не только крупных, но и средних размеров. В некоторых случаях, особенно если сопутствовал ушиб мозга, для создания масс-эффекта может быть достаточно геморрагического компонента и в 30 см³.
Клинические признаки при ВМГ
Клиническая картина внутримозговых гематом начинается с внезапного начала криза, характерного для кровоизлияния в мозг. Кровоизлиянию чаще предшествует высокое артериальное давление или травма головы. В острый период наблюдаются типичные симптомы:
- резкая, интенсивно выраженная головная боль;
- головокружение, потеря сознания;
- тошнота, рвота;
- тяжелое хриплое дыхание;
- нарушение частоты сердечных сокращений;
- развитие гемипареза на противоположной от ВМГ стороне с возможным перерастанием в гемиплегию (чаще в ноге, руке, лицевой мускулатуре);
- коматозное состояние.
Выраженность симптомов зависит от масштабов и локализации гематомы. С течением патологии наблюдается прогрессирование неврологического дефицита с преобладанием двигательных, чувствительных, речевых, мыслительных расстройств. У больных с гематомами внутримозговой локации зачастую беспокоят судороги по эпилептическому типу, ригидность мышц затылка и шеи, нарушения координации и синдромом оглушения сознания различной степени тяжести. Часто возникают зрительные расстройства (мидриаз, выпадение полей, односторонняя гемианопсия, птоз, пр.), брадикардия, проблемы с памятью, психические отклонения.
Чтобы дать четкое обоснование происходящим симптомам, нужно провести качественную инструментальную диагностику мозга посредством способов церебральной визуализации. Без нормального обследования мозга невозможно вынести окончательное заключение по диагнозу, его тяжести и локализации, нельзя выбрать метод лечения и сформировать представление о прогнозах исхода.
Диагностика гематомы в структурах мозга
В постановке диагноза клиническую ценность представляет нейровизуализация. В качестве первоначального исследования головного мозга назначают компьютерную томографию. Этот недорогой способ позволяет быстро и легко определить наличие крови в веществе ГМ, расположение и объем сгустка. Информативность КТ наиболее высокая, когда с момента появления гематомы прошло 2-3 недели (максимум 5 нед.). До этого времени участок ВМГ имеет самую повышенную плотность, что облегчает диагностику и можно ограничиться одной КТ.
МРТ.
По мере старения очага (в среднем через 14-21 сутки) плотность геморрагической массы сокращается, она становится изоплотной, то есть приближенной к нормальным мозговым тканям. В этот период и позже качественные сведения о внутримозговой гематоме и состоянии мозга уже может предоставить сугубо магниторезонансная томография.
Дополнительно часто рекомендуют пациенту пройти ангиографию ГМ. Эта методика не располагает нужным потенциалом для верификации ВМГ. Но ангиография сосудов мозга определяет интенсивность и распространение ангиоспазма, позволяет исключить или подтвердить факт причастности к развитию ВМГ сосудистой мальформации или артериальной аневризмы.
Методы лечения внутримозговой гематомы
Для лечения мозговых гематом применяются консервативная терапия или нейрохирургическая операция. Рекомендациями по консервативному устранению гематомы являются:
- незначительные размеры очага (≤ 40 куб. см.) без выраженного проявления симптомов, без клинических признаков вклинения и дислокации;
- старческий возраст пациента (от 75 лет и старше);
- нецелесообразность хирургии ввиду высокого риска неблагоприятного исхода (н-р, масштабная геморрагия в доминантном полушарии или с обширным неврологическим поражением);
- тяжелое состояние свертывающей системы крови, сепсис;
- сахарный диабет в стадии декомпенсации, неуправляемая гипертензия.
Консервативно проблему решают компетентные врачи-неврологии и нейрореаниматологи. Лечебный план разрабатывается строго индивидуально. Он может предполагать базисное противоишемическое, гипотензивное лечение, сокращение отека мозга осмодиуретиками, терапию гемостатиками и нейропротекторами.
Хирургические способы для удаления ВМГ
Оперативное вмешательство показано в большинстве случаев. Его основная цель — спасение жизни человека и нормализация неврологического статуса. Применение операции оправдано при следующих состояниях:
- гематомы любых размеров, сопровождающиеся выраженным масс-эффектом, водянкой мозга, дислокацией серединных структур более чем на 5 мм;
- лобарные и латеральные ВМГ от 50 см³ и больше в объеме;
- медиальные образования от 20 см³ и выше;
- гематомы мозжечка ≥ 15 см³;
- прогрессивное усугубление самочувствия больного (исключение — кома 2-3 ст.);
- молодой возраст пациента;
- выраженная внутричерепная гипертензия при невозможном проведении коррекции ВЧД консервативно.
Вариантами выбора для хирургического лечения являются транскраниальная операция с прямой ревизией под контролем микроскопа (стандартная, самая распространенная методика), стереотаксическая аспирация, эндоскопическое удаление гематомы.
- Транскраниальное удаление. Операция подразумевает прямую краниотомию (классическую трепанацию, чаще расширенную) в проекции очага. Далее выполняется энцефалотомия в районе ближайшего прилежания ВМГ к коре головного мозга. После приступают к удалению патологического образования, которое осуществляется методом аспирации с вымыванием полости струей физиологического раствора. Сильно сгущенные элементы извлекаются посредством специального окончатого пинцета-зажима. Гемостаз проводится путем биполярной коагуляции сосудов, применения антигеморрагических средств (губки, фибрин-тромбинового клея, ватников с перекисью водорода). На рану устанавливается дренаж. Длится хирургический сеанс примерно 3 часа, манипуляции выполняются под общей анестезией. Прямая краниотомия больше распространена при лобарных и мозжечковых ВМГ.
- Стереотаксическая процедура. Стереотаксическую аспирацию относят к малоинвазивной тактике. Однако, несмотря на щадящее воздействие, после такого лечения чаще возникают рецидивы гематом, чем после краниотомии. Это объясняется невозможностью провести тщательный гемостаз в ходе стереотаксической операции. Базовый вид анестезиологического обеспечения — нейролептанальгезия. Вмешательство проводится чаще при гематомах медиального и смешанного вида. Голову пациента предварительно фиксируют в специальной стереотаксической раме. Далее после наложения в черепе небольшого фрезевого отверстия в полость гематомы внедряется тонкая канюля (диаметр около 5 мм). Через установленную канюлю, к которой подсоединяется электроаспиратор, эвакуируют патологическое содержимое из мозга. Интраоперационный контроль введения канюли и лечебных манипуляций осуществляется с использованием систем навигации и рентгенологического оборудования. Длительность сеанса — 1-3 часа.
- Эндоскопическая операция. Это — минимально агрессивная тактика нейрохирургии, предполагающая извлечение скопившейся в тканях мозга крови под контролем эндоскопа. Наркоз используют, как правило, интубационного вида. Доступ выполняется посредством такого хирургического прибора, как трефин, который служит для создания малого трепанационного отверстия в черепе округлой формы. В образованное трефинационное отверстие помещается жесткая эндоскопическая трубка. На трубке эндоскопа имеется видеосистема, которая передает изображение структур мозга на цветной интраоперационный экран. Эндоскоп осторожно подводят к интересующей области, затем его приливно-отливной рабочей системой производится отсасывание гематомы и промывание полости. Гемостаз проводится тоже эндоскопическим путем, используя монополярную коагуляцию и расфокусированное лазерное облучение. Продолжительность процедуры — 45-90 минут.
Пройти прямую краниотомию клиники России предлагают по цене 60 тыс. рублей и более, стереотаксическую операцию — 40-60 тыс. руб., эндоскопическое удаление гематомы — от 50 тыс. до 62 тыс. рублей.
После любого оперативного вмешательства назначается полноценный курс реабилитации, включающий глубокую профилактику всех возможных послеоперационных осложнений (инфекций, тромбоза, пневмонии и т. д.). В доминирующем количестве случаев после нейрохирургии целесообразна профилактическая терапия, предупреждающая эпиприступы.
В среднем на восстановление взрослого пациента после удаления внутричерепной гематомы уходит около 6 месяцев. Угнетенные функции могут восстановиться полностью, но абсолютной гарантии на это нет, так как все зависит от исходного состояния больного, возраста, от характера и последствий внутримозговой гематомы на дооперационном этапе. У детей реабилитация обычно продвигается более быстрыми темпами, при этом гораздо чаще она заканчивается полноценным восстановлением.
Где лечат лучше всего
Внутримозговые гематомы — проблема наисерьезнейшая, сопряженная с высокими рисками смертности и полной нетрудоспособности. Пациентам с таким диагнозом нужно наблюдаться и лечиться в медучреждениях высокого мирового уровня. Одни из лучших специалистов нейрохирургического профиля Европы практикуют в Чехии.
Центральный военный госпиталь г.Прага.
Клиники Чехии следуют только передовым принципам диагностики и ультрасовременным технологиям безопасного лечения поражений ЦНС. Кроме того, в знаменитой республике предлагают безупречное реабилитационное ведение пациентов после операций на головном мозге.
Чешская нейрохирургия — это качество оказываемых услуг, еще и доступные цены на них. В Чехии высокотехнологичные программы лечения внутримозговых гематом стоят в 2-3 раза ниже, чем в Израиле и Германии.
Источник
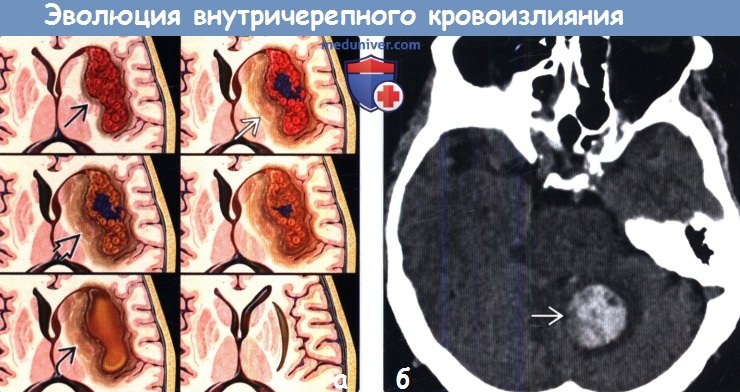 (а) На рисунке аксиального среза показана эволюция внуnрипаренхиматозного кровоизлияния — от острейшей (внутриклеточный окси-Hb) до острой стадии (внутриклеточный деокси-Hb, перифокальный отек). Ранняя и поздняя подострые стадии (интра- и экстрацеллюлярный мет-Hb соответственно) сменяются хронической с образованием кистозной полости с отложением гемосидерина.
(а) На рисунке аксиального среза показана эволюция внуnрипаренхиматозного кровоизлияния — от острейшей (внутриклеточный окси-Hb) до острой стадии (внутриклеточный деокси-Hb, перифокальный отек). Ранняя и поздняя подострые стадии (интра- и экстрацеллюлярный мет-Hb соответственно) сменяются хронической с образованием кистозной полости с отложением гемосидерина.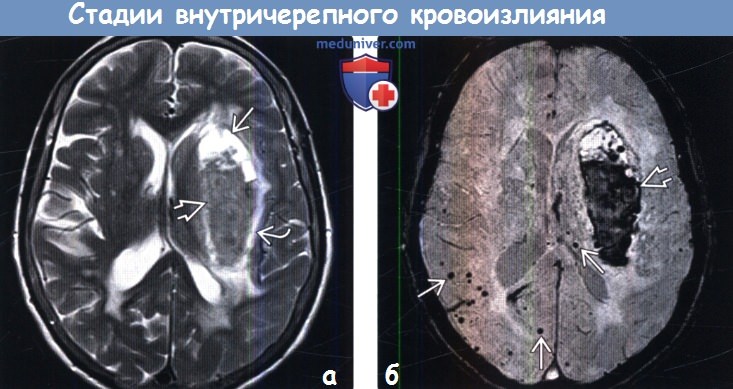 (а) МРТ, Т2-ВИ, аксиальный срез: крупное гипертензивное кровоизлияние в базальные ганглии левого полушария, находящееся в ранней подострой стадии, поскольку имеет преимущественно гипоинтенсивный сигнал и окружено перифокальным отеком. Передние отделы гематомы имеют гиперинтенсивный сигнал, что свидетельствует о их более острой стадии.
(а) МРТ, Т2-ВИ, аксиальный срез: крупное гипертензивное кровоизлияние в базальные ганглии левого полушария, находящееся в ранней подострой стадии, поскольку имеет преимущественно гипоинтенсивный сигнал и окружено перифокальным отеком. Передние отделы гематомы имеют гиперинтенсивный сигнал, что свидетельствует о их более острой стадии.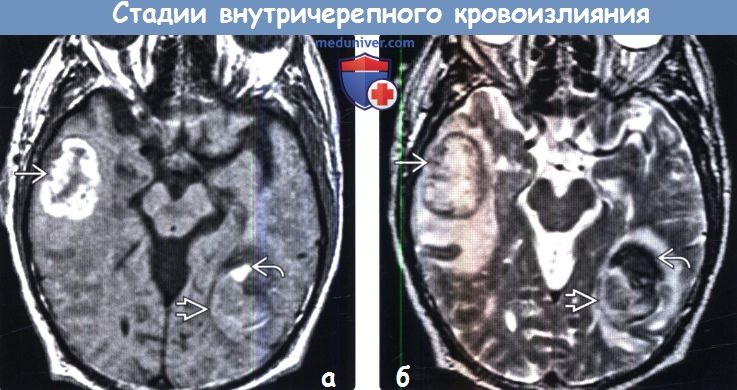 (а) MPT, Т1-ВИ, аксиальный срез: у пациента с амилоидной ангиопатией определяются два кровоизлияния: кровоизлияние в острейшей (изоинтенсивный сигнал) и острой/ранней подострой (гиперинтенсивный сигнал) стадии локализующееся в левой височной доле, а также кровоизлияние в поздней подострой стадии (гиперинтенсивный сигнал), локализующееся в правой височной доле.
(а) MPT, Т1-ВИ, аксиальный срез: у пациента с амилоидной ангиопатией определяются два кровоизлияния: кровоизлияние в острейшей (изоинтенсивный сигнал) и острой/ранней подострой (гиперинтенсивный сигнал) стадии локализующееся в левой височной доле, а также кровоизлияние в поздней подострой стадии (гиперинтенсивный сигнал), локализующееся в правой височной доле.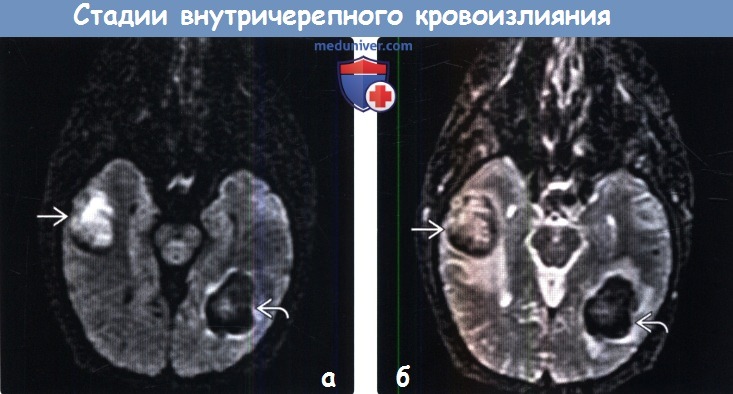 (а) МРТ, выполненная через 21 час после первичного исследования, ДВИ, аксиальный срез: выявляется, что сигнал на ДВИ в большей степени определяется Т2 эффектами: эффект Т2 «просвечивания» в правом кровоизлиянии, находящемся в подострой стадии, и эффект Т2 «затемнения» в гематоме, находящейся в острой/ранней подострой стадии.
(а) МРТ, выполненная через 21 час после первичного исследования, ДВИ, аксиальный срез: выявляется, что сигнал на ДВИ в большей степени определяется Т2 эффектами: эффект Т2 «просвечивания» в правом кровоизлиянии, находящемся в подострой стадии, и эффект Т2 «затемнения» в гематоме, находящейся в острой/ранней подострой стадии.